
コラム COLUMN
膝 膝を伸ばすと痛いのはなぜ?考えられる病態と対処法を専門医が解説
膝を伸ばすたびに走る鋭い痛み。階段の上り下りや、椅子から立ち上がる瞬間さえ億劫になり、「この先も自分の足で元気に歩き続けられるだろうか」と、ふとした瞬間に不安がよぎることはありませんか。「もう年だから仕方ない」と、その痛みを諦めてしまっている方も少なくないかもしれません。
しかし、その自己判断は、症状を悪化させる危険なサインを見逃している可能性があります。膝の痛みと一言でいっても、日本人に多い変形性膝関節症から、スポーツによる半月板損傷まで原因は実に様々です。痛みの正体を正しく知ることこそが、不安を解消し、適切な治療を見つけるための確かな第一歩となります。
本記事では、専門医が痛む場所や年代別に考えられる原因から、ご自宅でできる応急処置、さらには再生医療という新たな選択肢まで、痛みを乗り越え健やかな未来へ踏み出すための知識を詳しく解説します。
この記事の内容
膝を伸ばすと痛い原因を知る
膝を伸ばすたびに痛みが走ると、毎日の生活がとてもつらくなります。 階段の上り下りや、椅子からの立ち上がりさえも億劫に感じられるでしょう。 「この先も自分の足で元気に歩けるだろうか」と不安に思うかもしれません。
膝の痛みと一言でいっても、その原因は決して一つではありません。 痛む場所や動作、ご自身の年齢や生活習慣によって原因はさまざまです。 「もう年だから」と諦める前に、まずは痛みの原因を正しく知ることが重要です。 原因を知ることは、不安を解消し、適切な対処法を見つけるための第一歩となります。
痛みの場所と動作でわかる主な病態
膝のどのあたりが痛むか、手で押さえてみてください。 痛みの場所を特定することで、原因となっている病態をある程度推測できます。 ご自身の痛む場所と照らし合わせながら、可能性を確認してみましょう。
| 痛む場所 | 考えられる主な病態 | 特徴 |
|---|---|---|
| 膝の外側 | ・腸脛靭帯炎(ちょうけいじんたいえん) ・外側半月板損傷 ・外側側副靭帯損傷 | ウォーキングや自転車などで膝の曲げ伸ばしを繰り返すと痛みが出やすいです。 膝のクッションである半月板や、膝の安定を保つ靭帯の損傷も考えられます。 |
| 膝の内側 | ・変形性膝関節症 ・鵞足炎(がそくえん) ・内側半月板損傷 | 日本人に多いO脚の方は、膝の内側に負担が集中しやすい傾向があります。 加齢で軟骨がすり減る変形性膝関節症は、この場所の痛みが典型的です。 鵞足炎は、膝の内側にある腱が炎症を起こす状態で、歩きすぎも原因です。 |
| 膝のお皿の上 | ・大腿四頭筋腱炎(だいたいしとうきんけんえん) ・膝蓋前滑液包炎(しつがいぜんかつえきほうえん) | 階段の上り下りなどで、太ももの前の筋肉の付け根に炎症が起こります。 庭仕事などで膝をよくつく方は、衝撃を和らげる袋(滑液包)が腫れることも。 |
| 膝のお皿の下 | ・膝蓋靭帯炎(しつがいじんたいえん) | ジャンプや着地動作で、膝のお皿の下にある靭帯に負担がかかり発症します。 スポーツをする方に多いですが、日常生活の負担でも起こり得ます。 |
| 膝の裏 | ・ベーカー嚢腫(のうしゅ) ・関節リウマチ | 膝の内部に炎症があると、関節液が過剰に作られて膝裏に溜まります。 こぶのように腫れ、圧迫感や痛みを伴うのがベーカー嚢腫です。 関節リウマチは免疫の異常による病気で、膝裏に痛みが出ることもあります。 |
年代別・活動別に異なる原因の傾向
膝を伸ばした時の痛みは、年齢や普段の活動によっても原因に傾向があります。 ご自身のライフスタイルを振り返り、当てはまるものがないか見てみましょう。
- 成長期のお子さん(10代) スポーツに励むお子さんに多いのが「オスグッド病」です。 骨の急な成長に筋肉の成長が追いつかず、膝下のお皿の骨が剥がれて痛みます。 お孫さんが膝の痛みを訴えている場合は、この病気の可能性も考えられます。
- スポーツを活発に行う世代(20代〜40代) 激しいスポーツによる膝の酷使は、怪我のリスクを高めます。 急な方向転換で起こる靭帯損傷や半月板損傷などが代表的です。 長距離のランニングで膝の外側が痛む「腸脛靭帯炎」もよく見られます。
- 中高年以降の方(50代〜) この年代で最も多い原因は「変形性膝関節症」です。 長年の負担で膝関節の軟骨というクッションがすり減り、痛みが出ます。 特に歩き始めや階段、正座からの立ち上がりで痛みを感じやすいのが特徴です。 加齢のほか、体重の増加や過去の怪我、O脚なども発症のリスクを高めます。 また、転倒などの明らかなきっかけがなくても、加齢でもろくなった半月板が、 何気ない動作で傷つく「変性断裂」も少なくありません。
自己判断の前に知るべき緊急性のサイン
膝の痛みは安静などで和らぐことも多いですが、中には危険なサインもあります。 以下のような症状がある場合は、自己判断で様子を見ず、すぐに整形外科を受診してください。 放置すると関節に後遺症が残ったり、深刻な事態につながったりする恐れがあります。
【すぐに受診すべき症状チェックリスト】
- □ 膝がパンパンに腫れ、赤みと強い熱を持っている 細菌が関節内に入り込む「化膿性関節炎」の疑いがあります。 関節の軟骨が短時間で破壊されるため、迅速な治療が不可欠です。
- □ 突然、針で刺されたような激しい痛みで歩けなくなった 尿酸などの結晶が関節に溜まる「痛風」や「偽痛風」の可能性があります。 風が吹いても痛いと言われるほどの激痛が特徴です。
- □ 膝がぶよぶよと腫れて、体重をかけることができない 転倒後などに見られる場合、関節の中での骨折や靭帯の完全断裂が疑われます。 関節内に出血が溜まっている状態で、適切な固定が必要です。
- □ 膝から下の感覚が鈍い、しびれている 強い腫れなどによって、足へ向かう重要な神経や血管が圧迫されているサインです。 放置すると麻痺などの後遺症につながる危険性があります。
- □ 膝が曲がったまま、あるいは伸びたまま動かせない(ロッキング) 傷ついた半月板などが関節の隙間に挟まり、動かなくなっている状態です。 無理に動かそうとすると、さらに関節を傷つけてしまう恐れがあります。
痛みを和らげ根本治療へ進む道筋
膝を伸ばした時の痛みが続くと、不安は募るばかりです。 「この先、旅行や散歩を楽しめなくなるのでは」と心配になるお気持ちはよく分かります。
しかし、適切な手順を踏めば、その痛みと向き合い、改善していく道筋はあります。 まずは慌てずにご自身でできる応急処置を行い、日常生活での負担を減らす工夫をしましょう。 その上で、専門医による正確な診断を受け、ご自身の状態に最適な治療法を選択することが大切です。 保存療法から新しい選択肢である再生医療まで、治療の全体像を一緒に見ていきましょう。
自宅でできる応急処置と日常生活の工夫
急に膝が痛くなった時、まずは炎症を抑えるための応急処置が有効です。 基本となるのは、スポーツの現場でも行われる「RICE(ライス)処置」です。
| 処置の名称 | 内容 | 具体的な方法 |
|---|---|---|
| Rest(安静) | 患部を動かさない | 痛みを我慢して動かず、ソファなどで楽な姿勢で休みましょう。 |
| Ice(冷却) | 患部を冷やす | 氷のうなどをタオルで包み、15〜20分ほど痛む場所を冷やします。 感覚がなくなったら一度外し、また痛むようなら冷やします。 |
| Compression(圧迫) | 患部を軽く圧迫する | 腫れを抑えるために、弾性包帯やサポーターで軽く圧迫します。 強く巻きすぎると血行が悪くなるため、注意が必要です。 |
| Elevation(挙上) | 患部を心臓より高く上げる | クッションや座布団の上に足を乗せ、腫れが引きやすくします。 |
よく「冷やすべきか、温めるべきか」とご質問を受けます。 熱っぽさや赤み、腫れがある急な痛みは、炎症が起きているサインなので「冷却」が原則です。 一方で、変形性膝関節症のような慢性の痛みや、朝の動かし始めのこわばりには、 血行を促す「温める」ケア(入浴など)が効果的な場合もあります。
また、日々の暮らしの中で膝への負担を減らすことも、痛みの管理には不可欠です。
- 動作の工夫 床に座る、正座をするといった和式の生活は、膝を深く曲げるため大きな負担がかかります。 できるだけ椅子やベッド、洋式トイレを使うようにしましょう。
- 体重管理 体重が1kg増えると、歩行時の膝への負担は約3〜4kg増えると言われています。 適正体重を維持することは、膝を守るための非常に効果的な対策です。
- 冷え対策 膝が冷えると、周りの筋肉が硬くなり血行も悪化するため、痛みを感じやすくなります。 夏場の冷房対策や、冬場の外出時にはサポーターやひざ掛けで保温を心がけましょう。
病院での専門的な検査と正確な診断プロセス
セルフケアで痛みが改善しない場合は、自己判断を続けずに整形外科を受診してください。 痛みの根本原因を突き止め、適切な治療へ進むためには、専門医による診断が欠かせません。 診察は、主に以下の流れで進みます。
問診 医師が症状について詳しくお伺いします。 診断の重要な手がかりとなりますので、以下の点を事前に整理しておくとスムーズです。
- いつから、何をした時に痛み始めましたか?
- 膝のどのあたり(内側、外側、お皿の周りなど)が痛みますか?
- どんな動き(歩き始め、階段、じっとしている時)で痛みが強くなりますか?
- 過去に膝を怪我したことや、他の病気の治療歴はありますか?
視診・触診 医師が膝の状態を直接見て、触って評価します。 腫れや熱感、赤みの有無、関節の動きの範囲、水が溜まっていないかなどを確認します。 また、膝を色々な方向に動かしたり、特定の部分を押したりして、 痛みの原因となっている組織(靭帯や半月板など)を特定していきます。
画像検査 問診や触診で得た情報をもとに、必要に応じて膝の内部を詳しく調べる検査を行います。
- レントゲン検査 骨の状態を調べる基本的な検査です。 骨の変形や、軟骨のすり減り具合(骨と骨の隙間の広さ)を確認します。
- MRI検査 レントゲンには映らない組織を詳しく見ることができます。 軟骨や半月板、靭帯といった軟部組織の損傷状態を詳細に把握できます。
- 超音波(エコー)検査 関節に水(関節液)が溜まっていないか、リアルタイムで確認できます。 腱や筋肉の炎症の評価や、注射を正確に行うためのガイドとしても用います。
これらの検査結果を総合的に分析し、あなたの痛みの原因を正確に診断します。
保存療法から再生医療まで多様な治療選択肢
診断がついたら、患者さん一人ひとりの年齢や活動レベル、ライフスタイルを考慮して、 最適な治療方針を一緒に決めていきます。治療には、大きく分けて以下の選択肢があります。
- 保存療法 手術以外の治療法で、多くの場合はこの方法から開始します。
- 薬物療法 痛みや炎症を抑えるための飲み薬や、湿布などの外用薬を使用します。
- 注射療法 関節の潤滑油の役割を果たすヒアルロン酸注射や、 強い炎症を抑えるステロイド注射などがあります。
- リハビリテーション 理学療法士の指導のもと、運動療法や物理療法を行います。 膝周りの筋力を鍛えることは、関節を安定させる「天然のサポーター」を作る上で非常に重要です。
- 装具療法 サポーターで膝を安定させたり、足底板(インソール)でO脚などを補正したりして、 膝への負担を物理的に軽減します。
- 手術療法 保存療法を続けても痛みが改善しない場合や、半月板や靭帯の損傷が重い場合に検討されます。 関節鏡という内視鏡を用いた負担の少ない手術や、 変形が進行した場合には人工関節置換術といった選択肢があります。
- 再生医療 近年、新たな選択肢として注目されている治療法です。 ご自身の血液や脂肪に含まれる、組織の修復を促す力を活用します。
- PRP療法 ご自身の血液から、傷の治癒を促す血小板や成長因子を濃縮して関節に注射します。 炎症を抑え、痛みを和らげる効果が期待されます。
- 幹細胞治療 ご自身の脂肪などから幹細胞を採取・培養し、関節内に投与します。 損傷した軟骨組織の修復を促すことを目指す治療法です。
これらの再生医療は、手術を避けたい方や、従来の治療で満足な結果が得られなかった方にとって、 痛みをコントロールし、生活の質を向上させるための新たな希望となる可能性があります。 ただし、保険適用外の自由診療となるため、治療内容や費用について医師とよく相談することが大切です。
専門家と共に歩む未来へのステップ
膝の痛みが続くと、将来への不安が心をよぎるかもしれません。 「この痛みと一生付き合うのか」「いつか歩けなくなるのでは」という心配は当然です。 しかし、ここで諦めてしまう必要は全くありません。
大切なのは、痛みを一人で抱え込まず、専門家である医師と共に未来への一歩を踏み出すことです。 正しい診断とあなたに合った治療計画があれば、痛みはコントロールできます。 再び趣味の旅行を楽しんだり、お孫さんと気兼ねなく散歩したりする日々を取り戻すことは可能です。 専門家と二人三脚で、健やかな未来を目指しましょう。
納得のいく治療選択のための医師との相談術
診察室では緊張してしまい、聞きたいことを忘れてしまう方は少なくありません。 しかし、納得のいく治療を選ぶためには、医師との対話が何よりも重要です。 短い診察時間を有効に使うため、事前に聞きたいことをメモにまとめておくことをお勧めします。
医師は、あなたの言葉から診断のヒントを得ています。 あなたの生活や希望を具体的に伝えることが、より良い治療計画につながるのです。
【医師に確認したいことリスト】
- 診断について
- 私の膝の痛みの直接的な原因は何ですか?(例:変形性膝関節症、半月板損傷など)
- その病気は、なぜ私の膝に起きたのでしょうか?(例:加齢、体重、過去の怪我など)
- 治療の選択肢について
- どのような治療法がありますか?(薬、注射、リハビリ、手術、再生医療など)
- それぞれの治療法の利点と、考えられる欠点や副作用を教えてください。
- 今の私の状態や生活スタイルを考えると、どの治療が最も合っていると思われますか?
- 今後の見通しについて
- 治療には、おおよそどれくらいの期間が必要になりますか?
- 治療を続けることで、痛みはどのくらい良くなる見込みがありますか?
- 保険が使える治療と、使えない治療(自由診療)について、費用の目安を教えてください。
- 日常生活の注意点
- 普段の生活で、特に気をつけるべきことは何ですか?
- この痛みがある間、控えるべき動きやスポーツはありますか?
- 逆に、積極的に行った方が良い運動やストレッチはありますか?
「できるだけ手術はしたくない」「週に2回のゲートボールを続けたい」など、ご自身の価値観や譲れない希望を遠慮なく伝えてください。 医師はそれらを尊重し、あなただけの治療ゴールを一緒に設定していきます。
治療効果を高めるリハビリと予防の重要性
病院での治療は、痛みを改善するための重要なステップです。 しかし、その効果を長持ちさせ、痛みの再発を防ぐためには、ご自身の取り組みが不可欠です。 特に、理学療法士など専門家の指導のもとで行うリハビリテーションは、治療の両輪と言えるでしょう。
自己流の筋トレやストレッチは、かえって膝を痛める危険性があります。 専門家はあなたの膝の状態を正確に評価し、最適なプログラムを立案してくれます。
【リハビリテーションの主な目的】
- 筋力強化
- 太ももの前側の筋肉(大腿四頭筋)などを鍛えます。
- この筋肉は「天然のサポーター」として膝関節を安定させ、歩行時の衝撃を吸収します。
- 柔軟性の向上(可動域改善)
- 硬くなった筋肉や関節をストレッチでほぐします。
- 膝がスムーズに曲げ伸ばしできるようになると、階段の上り下りなどの動作が楽になります。
- 正しい体の使い方
- 膝に負担をかけない歩き方や、立ち座りの方法を習得します。
- 無意識の癖が痛みの原因になっていることも少なくありません。
リハビリは、今の痛みを和らげるだけでなく、将来の膝の健康を守るための「投資」です。 継続することで、治療の効果を最大限に高めることができます。
信頼できる医療機関の探し方と受診のヒント
「どの病院に行けばいいのかわからない」というお悩みもよく伺います。 あなたの大切な体を任せるのですから、信頼できる医療機関を慎重に選びたいものです。 以下の点を参考に、ご自身に合ったクリニックや病院を探してみてください。
【医療機関選びのチェックポイント】
- 専門性
- 整形外科の中でも、膝関節を専門とする医師が在籍しているか確認しましょう。
- 医師の経歴や資格は、多くの場合、医療機関のホームページで公開されています。
- 検査設備の充実度
- 骨の状態を見るレントゲンだけでなく、軟骨や靭帯まで詳しく評価できるMRIなどの設備があるかどうかも一つの目安です。
- 治療選択肢の幅広さ
- 保存療法から手術、再生医療まで、幅広い選択肢を提示してくれる医療機関が望ましいです。
- 患者さんの状態や希望に合わせて、柔軟な治療計画を立ててくれるでしょう。
- 丁寧な説明
- 専門用語ばかりでなく、分かりやすい言葉で病状や治療について説明してくれるか。
- あなたの質問や不安に、真摯に耳を傾けてくれる姿勢も大切です。
もし、ある医療機関の診断や治療方針に疑問を感じたなら、他の医師の意見を聞く「セカンドオピニオン」をためらう必要はありません。 複数の専門家の意見を聞くことで、ご自身の状態をより深く理解し、心から納得して治療に臨むことができます。
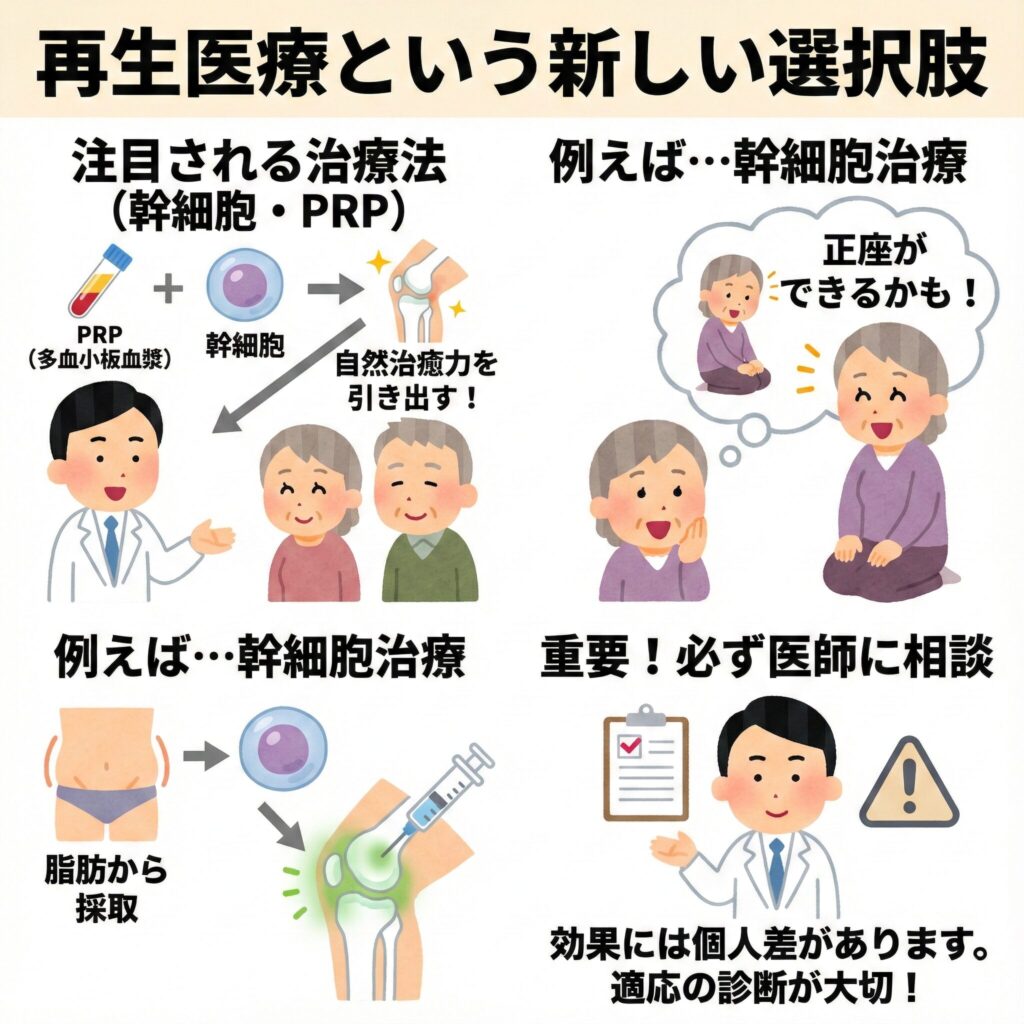
再生医療という新しい選択肢
近年では、従来の治療に加えて再生医療という新しい選択肢も登場しています。特に、幹細胞治療やPRP(多血小板血漿)治療といった方法は、体の自然治癒力を引き出して関節の修復を促す治療法として注目されています。
例えば、脂肪から採取した幹細胞を関節に注入する治療では、変性した軟骨の修復や再生が期待できます。これにより、「もう正座はできないかも…」とあきらめていた方が、再び正座ができるようになったケースもあります。
ただし、再生医療はすべての症例に効果があるわけではないため、適応の有無をしっかり診断してもらうことが重要です。
まとめ
この記事では、膝を伸ばすと痛い原因と、その対処法について詳しく解説しました。 ご覧いただいたように、膝痛の原因は加齢によるものからスポーツによる怪我まで実に様々で、自己判断は禁物です。 痛みを我慢したり、「もう年だから」と諦めたりする必要は全くありません。
大切なのは、まず痛みの根本原因を専門医に正しく診断してもらうことです。 それが、不安を解消し、あなたに合った治療法を見つけるための最も確実な第一歩となります。 現在では、保存療法から再生医療まで治療の選択肢も広がっています。 一人で抱え込まず、まずは気軽に整形外科のドアを叩いてみてください。専門家と共に、再び快適に歩ける未来を目指しましょう。
札幌ひざのセルクリニックでは、患者様の症状に合わせた適切な診断と治療計画のご提案をしております。ひざだけでなく、肩、股関節等の関節、また長引く腰痛などの慢性疼痛の治療も行っております。西18丁目駅徒歩2分、札幌医大目の前にありますので、お気軽に御相談下さい。
院長 川上公誠
(プロフィール)
監修 川上 公誠(整形外科専門医)
札幌ひざのセルクリニック院長
岐阜大学医学部卒業。母が人工関節手術で痛みから解放された経験をきっかけに整形外科医を志し、これまでに人工関節置換術を含む手術を5,000件以上手がけてきました。手術が難しい高齢者や合併症のある方にも寄り添える治療を模索する中で再生医療と出会い、その効果に確信を得て、2024年に「札幌ひざのセルクリニック」を開院。注射のみで改善が期待できるこの先進的な治療を、北海道中に届けたいという想いで、関節に特化した再生医療を提供しています。


各種ご相談やご予約はこちら
- ひざの痛みに関する相談
- セカンドオピニオンの相談
- 再生医療に関する相談
- MRI検査のご予約














